این متن دومین مطلب آزمایشی من است که به زودی آن را حذف خواهم کرد.
زکات علم، نشر آن است. هر
وبلاگ می تواند پایگاهی برای نشر علم و دانش باشد. بهره برداری علمی از وبلاگ ها نقش بسزایی در تولید محتوای مفید فارسی در اینترنت خواهد داشت. انتشار جزوات و متون درسی، یافته های تحقیقی و مقالات علمی از جمله کاربردهای علمی قابل تصور برای ,بلاگ ها است.
همچنین
وبلاگ نویسی یکی از موثرترین شیوه های نوین اطلاع رسانی است و در جهان کم نیستند وبلاگ هایی که با رسانه های رسمی خبری رقابت می کنند. در بعد کسب و کار نیز، روز به روز بر تعداد شرکت هایی که اطلاع رسانی محصولات، خدمات و رویدادهای خود را از طریق
بلاگ انجام می دهند افزوده می شود.
این متن اولین مطلب آزمایشی من است که به زودی آن را حذف خواهم کرد.
مرد خردمند هنر پیشه را، عمر دو بایست در این روزگار، تا به یکی تجربه اندوختن، با دگری تجربه بردن به کار!
اگر همه ما تجربیات مفید خود را در اختیار دیگران قرار دهیم همه خواهند توانست با انتخاب ها و تصمیم های درست تر، استفاده بهتری از وقت و عمر خود داشته باشند.
همچنین گاهی هدف از نوشتن ترویج نظرات و دیدگاه های شخصی نویسنده یا ابراز احساسات و عواطف اوست. برخی هم انتشار نظرات خود را فرصتی برای نقد و ارزیابی آن می دانند. البته بدیهی است کسانی که دیدگاه های خود را در قالب هنر بیان می کنند، تاثیر بیشتری بر محیط پیرامون خود می گذارند.
PDT Publications
|
Photodermatology, Photoimmunology & Photomedicine The official publication of The Photomedicine Society, The British Photodermatology Group, The European Society for Photodermatology and The Korean Society for Photomedicine. |
|
|
Photochemical & Photobiological Sciences "A society-owned journal publishing high quality research on all aspects of photochemistry and photobiology" |
|
|
Photodiagnosis and Photodynamic Therapy The IPA is pleased to announce it's affiliation with PDPDT. A reduced subscription rate is available to member of the IPA. |
|
|
Journal of Biomedical Optics "[P]ublishes peer-reviewed papers on the use of modern optical technology for imporved health care and biomedical research." |
|
|
Journal of Photochemistry and Photobiology B: Biology "[P]rovides a forum for the publication of papers relating to carious aspects of photobiology, as well as a means for communication in this multidisciplinary field." |
|
|
Lasers in Surgery and Medicine The official journal of the American Society for Laser Medicine and Surgery, Inc. |
October 26 - 30, 2020: Photodynamic Therapy and Photodiagnosis Update, Nancy, France
June 28 - July 3, 2020: International Conference on Porphyrins and Phthalocyanines (ICPP), Buffalo, USA
June 27 - 30, 2020: ASP BIENNIAL MEETING, Chicago, USA
June 15 - 20, 2020: The 6th Photobiology School, Brixen/Bressanone, Italy
April 29 - May 3, 2020: 40th ASLMS Annual Conference on Energy Based Medicine and Science, Phoenix, USA
February 1 - 6, 2020: SPIE Photonics West Bios, San Francisco, USA
January 22-26, 2020: Congrès Annuel de la SFPMED, Les Eucherts, France
Photoscience Based Conferences
December 6, 2019: Fluorescence-Guided Surgery Brain Tumor Symposium, New York, USA
November 28, 2019: 2ième Journée Française sur la Thérapie Photodynamique, Lille, France
August 25-30, 2019: 2019 ESP-IUBP World Congress on Light and Life: Joint 17th International Congress on Photobiology & 18th Congress of the European Society for Photobiology, Barcelona, Spain
June 28 - July 4, 2019: 17th International Photodynamic Association World Congress, Boston, USA
May 9-10, 2019: 2019 ASP Presidential Evening Symposium, Chicago, USA
March 27-31, 2019: 39th ASLMS Annual Conference on Energy Based Medicine and Science, Denver, USA
February 28, 2019: The 28th Annual Meeting of The Photomedicine Society, Washington DC, USA
February 2-7, 2019: SPIE Photonics West, San Francisco, USA
مقدمهای بر هایپرترمیا (گرما درمانی) در درمان سرطان (روشها، مکانیسمها، محدودیتها و نقش نانوفناوری)
هایپرترمیا به صورت کلی به معنای افزایش دمای بدن به بیش از میزان طبیعی آن است. دمای بالای بدن به طور معمول باعث بیماری میشود، مثل تب یا شوک گرمایی، اما افزایش کنترلشده دما در بعضی از موارد، برای درمان بیماریها به ویژه سرطان به کار میرود. گرما درمانی، فرآیندی شامل افزایش دمای بافتهای حاوی تومور معمولاً تا بیش از 42 سانتی گراد است و هدف آن از بین بردن سلولهای سرطانی است. این فرآیند درمانی به طور معمول با سایر روشهای درمان سرطان مثل پرتودرمانی و شیمی درمانی همراه میشود. توانایی کنترل توزیع انرژی در داخل بافتهای زنده با گسترش ابزارهای الکترونیک و سیستمهای مدلسازی در دهههای گذشته بسیار مورد توجه بوده و پیشرفت قابل ملاحظهای داشته است. از هایپرترمیا به دو شکل کلی موضعی و منطقهای برای درمان سرطان استفاده میشود. عدم توزیع حرارت در تمامی سلولهای توموری، ناکافی بودن مقدار گرمای تولیدی و نیز تیمار حرارتی ناخواسته سلولهای سالم، مهمترین چالشهای روشهای فعلی هایپرترمیا است. نانوفناوری افقهای جدیدی را جهت حل این مشکلات پیشروی محققان قرار داده است. نانوذرات با توانایی تجمع اختصاصی در بافت تومور، توزیع در تمام نواحی تومور و همچنین توانایی ایجاد گرمای بیشتر، درمان مؤثرتری را نوید میدهند. نانوذرات فی و نانوذرات مغناطیسی از مهمترین نانوذرات مورد استفاده در هایپرترمیا هستند.
1- مقدمه
ایده استفاده از گرما برای درمان سرطان برای مدت طولانی مدنظر بوده است، اما تلاشهای سالیان اخیر منجر به عملیاتی شدن این ایده شده است. علت اصلی این تأخیر، رسیدن به توانایی ایجاد افزایش دمای مناسب در مکان مناسب است به طوری که باعث آسیب به سلولها و بافت سالم بدن نشود. امروزه با دستگاهها و روشهای جدید این امر تا حدودی قابل دستیابی شده است.
به طور معمول هایپرترمیا به همراه سایر روشهای درمان سرطان مانند شیمیدرمانی و پرتودرمانی به کار گرفته میشود. به نظر میرسد که هایپرترمیا باعث حساس شدن بیشتر سلولهای سرطانی به پرتو و داروهای شیمی درمانی میشود. مطالعات بالینی بسیاری بر روی ترکیب هایپرترمیا و پرتودرمانی یا شیمی درمانی بر انواع مختلف سرطانها مانند سارکوما، ملانوما، سرطان سر و گردن، رکتوم، کبد، سرویکس، مزوتلیوم، ، مثانه، ریه، مغز و غیره صورت گرفته است. بسیاری از این مطالعات نشان از اثر هایپرترمیا در کاهش اندازه تومور به عنوان درمان همراه دارند.
این که چگونه دمای یک ناحیه خاص از بدن را به بالای دمای سیستمی برسانیم، یک چالش تکنیکی و در حال بررسی است. به طور کلی جریان خون مانع افزایش دما میشود و سرعت جریان خون در بافت تومور در حدود 100 گرم بر دقیقه است. بنابراین برای رسیدن به دمای بالاتر از 42 درجه در برخی نواحی توموری بایستی حداقل دانسیته توان 20-40 W/kg در ناحیه هدف به کار گرفته شود.
در حال حاضر مقدار توزیع دمای بهینه برای کاربردهای بالینی هایپرترمیا ناشناخته است. توزیع دمای به دست آمده در روشهای مختلف هایپرترمیا دارای همگونی (هموژنیسیته) کم و مقدار کلی گرما تولید شده نیز محدود است. این امر به علت ویژگیهای فیزیولوژیکی و فیزیکی مرزهای الکتریکی بافت (Electrical tissue binderies)، متفاوت بودن سرعت و نظم جریان خون در نواحی مختلف و عوامل دیگر است (حداقل دما برای درمانهای هایپرترمیا به طور معمول در حدود 39/5-40/5 درجه سانتی گراد است). با پیشرفتهای به دستآمده در ابزارها و روشهای هایپرترمیا، امروزه در حدود پنجاه درصد از تومورهای عمقی را میتوان تا دمای 42 درجه در نقاط خاص گرم کرد. اما با این وجود، رسیدن به دمای مشخص در تومورهای مختلف که دارای کاربردهای بالینی باشد هنوز نامشخص است. بنابراین نیاز به ایحاد دمای بالا و همگن در تومور تا جایی که امکان دارد، کماکان وجود دارد.
2- روشهای هایپرترمیا
از هایپرترمیا به دو شکل کلی برای درمان سرطان استفاده میشود. در روش اول از ایجاد دمای بسیار بالا برای از بین بردن قسمت کوچکی از سلولها یا بافتی مانند تومور استفاده میشود. این نوع هایپرترمیا به طور معمول هایپرترمیای موضعی (local hyperthermia) نامیده میشود. در روش دوم دمای قسمتی از بدن یا حتی کل بدن چند درجه بیشتر از دمای طبیعی بدن بالا برده میشود، این نوع تیمار باعث بهبود عملکرد سایر درمانهای سرطان مانند رادیودرمانی و شیمی درمانی میشود. این شکل هایپرترمیا، هایپرترمیای منطقهای (Regional hyperthermia) یا هایپرترمیای کل بدن (Whole-body hyperthermia) نامیده میشود. هر دو روش کلی معمولاً به عنوان درمان همراه به کار گرفته میشوند. البته در بعضی از مدهای هایپرترمیا مانند تخریب رادیوفرکانس، ممکن است به عنوان درمان اصلی نیز به کار گرفته شود.
1-2- هایپرترمیای موضعی
در هایپرترمیای موضعی (یا تخریب گرمایی) از حرارت برای از بین بردن نواحی کوچک، مثل تومور استفاده میشود. به طور معمول حرارت بسیار بالای به کار گرفته شده باعث تخریب پروتئینهای سلولهای سرطانی و تخریب عروق مجاور آنها میشود. برای ایجاد چنین حرارتی معمولاً از امواج رادیوفرکانس، میکروموج، اولتراسوند و سایر انواع انرژی استفاده میشود و بسته به موج استفاده شده روش مورد استفاده نامگذاری میشود. به عنوان مثال زمانی که از اولتراسوند استفاده میشود تکنیک به نام (high intensity focused ultrasound (HIFU نامگذاری میشود که در مقایسه با روشهایی که از اپلیکاتورهای الکترومغناطیس استفاده میشود (آنتن مبدل یا هر وسیله دیگری که برای تولید انرژی الکترومغناطیس و یا اولتراسوند، میدان الکتریکی، دیامتری یا لیزر به کار برود، اپلیکاتور نامیده میشود)، اهمیت کمتری دارند.
هر کدام از این امواج به نحوی موجب گرم کردن ناحیهای که تحت تابش قرار میگیرد، میشوند. تابشهای الکترومغناطیسی میکروموج، رادیو موج و مادون قرمز، با به جنبش درآوردن پیوندهای موجود در آب و دیگر مولکولهای قطبیده در بافت، گرما ایجاد میکنند. امواج میکروموج عمق نفوذ بسیار کمی دارند. مادون قرمز نزدیک و رادیوموج بسته به فرکانس، دارای عمق نفوذ و جذب بیشتری هستند. البته لازم به ذکر است که میزان جذب انرژی در بافتهای مختلف با هم مـتـفـاوت اسـت. مقدار زیادی از تأثیر این امـواج بـه قـدرت نفوذ این امواج به داخل بدن بـسـتـگـی دارد کـه در فـرکـانـسهـای مـخـتـلـف، مـتـفــاوت اســت.
انرژی مکانیکی حاصل از امواج فراصوت از طریق اثر اصطکاک و مالش معمولاً به انرژی حرارتی تبدیل میشود. انرژی صوتی عمق نفود بالایی دارد اما فشار مکانیکی مورد استفاده معمولاً باعث آسیب شدید سلولها و بافتهای سالم میشود. کـمـیــت آهـنــگ جــذب انــرژی (specific absorption rate, SAR)، کـمیتـی اسـت کـه بیـانگـر میـزان جـذب انـرژی امواج در بدن است و مستقیماً میتواند شدت تأثیرگذاری گرمایی آنها را نشان دهد. به بیان دیگر هر چه SAR بیشتر باشد، میزان تأثیر گرمایی امواج الکترومغناطیس بیشتر خواهد بود. واحد SAR وات بر کیلوگرم است.
تومورهای سطحی به راحتی با اپلیکایتورهایی که میکروموج یا رادیوموج نشر میکنند، قابل گرم کردن هستند. نحوه به کارگیری چنین سیستمهایی در شکل 1 نشان داده شده است. به منظور اطمینان از جفت شدن الکترومغناطیسی اپلیکاتور به بافت، از یک محفظه آب استفاده میشود. دمای تومور به طور معمول از طریق خروجی توان ژنراتور یا مکاندهی اپلیکاتور کنترل میشود. توزیع SAR نهایی تنها در چند سانتی متر اول یکنواخت است و در نواحی از بدن با سطح غیریکنواخت مثل سر و گردن یا زیر بغل هموژنیسیته حاصل کمتر نیز میشود.

شکل 1: نمایی شماتیک از به کارگیری هایپرترمیای موضعی، مکان اپلیکاتور و توان خروجی را میتوان به عنوان متغیر، برای به دست آوردن شرایط مناسب به کار گرفت. کنترل دما از طریق یک ترمیستور که در بافت قرار داده شده است، انجام میشود.
2-2- هایپرترمیای درون بافتی (Interstitial hyperthermia)
در این روش که در واقع یک نوع هایپرترمیای موضعی محسوب میشود، اپلیکاتور در داخل بافت تومور قرار داده میشود و به طور معمول همرا با براکیتراپی (روش درمان رادیوتراپی که در آن دانههای کوچک حاوی رادیونوکلویید در ناحیه توموری قرار میشود) به کار گرفته میشود. این تکنیک برای تومورهای با قطر کمتر از 5 سانتی متر معمولاً کاربرد دارد اما برای هر تومور قابل دسترسی (مثل تومورهای سر، گردن و پروستات) امکان انجام دارد. از آنتنهای میکروموج (Microwave hyperthermia)، الکترودهای رادیوفرکانس (Radio frequency ablation)، مبدلهای التراسوند (HIFU) و حتی فیبرهای لیزری (Photo thermal therapy) به عنوان آنتن یا همان منبع گرما میتوان استفاده کرد. بنابر دلایل فیزیکی، شیب گرادیان توان در اطراف آنتن بسیار بالا است، بنابراین تغییرات گرمایی گستردهای وجود دارد. به همین دلیل نیاز به قراردهی آنتنهای متعدد در فواصل 1 تا 1/5 سانتیمتری از یکدیگر در بافت تومور وجود دارد، که هم بسیار تهاجمی است و نیز ممکن است به علت حساسیت آنتنهای میکروموج به تداخل موجی با مشکل مواجه شود، بنابراین نیازمند دقت بالاست. متأسفانه حتی با به کارگیری تعداد زیاد اپلیکاتور باز هم رسیدن به توزیع دمای همگون در تمام بافت تومور تقریباً غیرقابل دسترس است.
3-2- هایپرترمیای داخل حفرهای (Endocavitary hyperthermia)
در این روش از حفرهها یا مدخلهای طبیعی بدن مثل پیشابراه (درمان پروستات)، رکتوم، واژن، سرویکس و مری استفاده میشود. این روش دارای همان اصول فیزیکی روش درون بافتی است ولی از الکترودهایی با اندازه سانتی متر استفاده میکند (که منجر به عمق نفوذ بیشتر نیز میشود).
4-2- هایپرترمیای ناحیهای یا هایپرترمیای قسمتی از بدن
تومورهای عمقی به عنوان مثال در لگن یا در حفره شکمی را میتوان توسط آرایهای از آنتنها گرم کرد. اپلیکاتور سیگما 60 (شکل 3) که از چهار جفت آنتن تشکیل شده است و به بیمار حلقه میزند، چنین سیستمی است. توزیع دما و دانسیته توان این سیستم بسته به تیمارهای مختلف قابل تغییر است. البته محدودیتهایی در توزیع SAR تولیدی وجود دارد. محاسبات مدلسازی نشان داده است که با افزایش تعداد جفت آنتنها توزیع توان، قابل کنترلتر است.

شکل 3: اپلیکاتور Sigma-60 همراه میز درمان سیستم BSD-2000 مورد استفاده در درمان هایپرترمیای ناحیهای
فرکانس نیز به عنوان متغیر دیگری برای کنترل SAR توزیع شده قابل به کارگیری است (100-150 مگاهرتز). نسلهای پیشرفتهتر توانایی اتصال به دستگاههای MRI و بررسی همزمان ام آر توموگرافی را دارند (شکل 4).
هایپرترمیای موضعی بسته به ناحیه تحت تیمارمیتواند موجب تهوع، اسهال، استفراغ و در موارد شدید که به ندرت پیش میآید منجر به آسیب عروق، کلیه، قلب و سایر ارگانها شود.

شکل 4: سیستم هیبریدی ام.آر. توموگرافی (MRT)
5-2- هایپرترمیای تمام بدن
در سرطانهای همراه با متاستاز، میتوان از دمای ثابت 42 درجه برای 1 ساعت استفاده کرد. عوارض ایجاد شده از این تیمار قابل قبول است، ولی چنین تیماری بایستی تحت درمان مسکن، آرامبخش یا حتی بیهوشی عمومی باشد. روشهای مانند استفاده از تبزاها (Pyrogen) و گرمادهی مستقیم (Contact heating) به خاطر ایجاد اثرات سمی و محدودیتهای عملکردی کنار گذاشته شدهاند و امروزه تنها از سیستمهای تابشی (شکل 5 و 6) به همراه دورههای تیمار تابش 60 و 90 دقیقهای در بالین استفاده میشود.
سیستم آکواترم (Aquatherm) (شکل 5) یک محفظه اشباع از رطوبت همراه با تیوبهای حاوی آب گرم در حال گردش (50-60 درجه سانتی گراد) است که بیمار در محفظه داخلی آن قرار میگیرد. در این سیستم، موج IR با طول موج بالا تابیده میشود که همراه با القا افزایش سرعت جریان خون زیرپوستی است که منجر به انتقال حرارت به گردش خون سیستمی و کل بدن میشود.

شکل 5: نمای شماتیک سیستم آکواترم برای هایپرترمیای تمام بدن، بیمار داخل محفظه اشباع از رطوبت با تیوبهای حاوی آب در حال گردش 60 درجه سانتیگراد قرار میگیرد.
شکل 6، سیستم ایزوترم 2000 (Isotherm 2000) که از تابندههای نور مادون قرمز نزدیک (NIR, Near Infera Red) استفاده میکند، را نشان میدهد. این نوع تابش عمق نفوذ بیشتری دارد، اما مانند سیستمهای دیگر باعث افزایش دمای سطح بدن و در بعضی موارد ایجاد زخمهای سوختگی میشود. بنابراین بایستی با استفاده از کنترل همزمان دمای پوست و توان خروجی دستگاه، از ایمنی روش مطمئن بود.

شکل 6: نمای شماتیک سیستم ایزوترم 2000 برای هایپرترمیای تمام بدن، بیمار از بالا و پایین تحت تابش Near IR قرار میگیرد.
هر دوی این سیستمها توان ایجاد دمای 41/5 تا 42 درجه کل بدن با عوارض جانبی قابل قبول را دارند. سمّیت سیستمی از جمله اختلال قلبی، اختلال در سیستم انعقاد خونی و افزایش نفوذ آندوتلیوم مویرگی را میتوان از جمله عوارض این دو سیستم نام برد.
3- مکانیسم هیپرترمیا در از بین بردن تومور و محدودیتهای روشهای فعلی هایپرترمیا
بررسیهای بالینی جدید، دید نوینی نسبت به مکانیسم هایپرترمیا در درمان سرطان را ایجاد کرده است. به نظر میرسد که حساسیت توموری بیشتر به علت عواملی مانند pH و فشار اکسیژن باشد. یکی از فرضیههای مطرح در مؤثر بودن درمان هایپرترمیا این است که نواحی هیپوکسیک (کم اکسیژن) عمقی تومور که معمولاً مقاوم به دارو هستند، در این درمان بیشتر از بین میروند، زیرا این نواحی فاقد گردش خون مناسب هستند که بتوانند گرما را دور کنند. البته این فرض تحت سؤال است زیرا هیپوکسی مزمن به مقاومت تومور نیز منجر میشود و توزیع واقعی دما در سطح سلولهای بافتی به علت عدم وجود عروق منظم در این نواحی، نامشخص است.
در مقابل این نظریه، مطالعاتی هستند که نشان میدهند نواحی از تومورها که دارای خونرسانی بهتر هستند، نه تنها دارای ورود بیشتری از داروهای کشنده به داخل سلولهای توموری هستند، بلکه بیشتر در معرض اکسیژنه شدن مزمن (افزایش فشار اکسیژن در بافت توموری) هستند. به نظر میرسد که در دماهای بالای 40 درجه این پروسه بهتر در سلولهای توموری اتفاق میافتد و در نتیجه شاهد بهبود عملکرد شیمی درمانی با به کارگیری همزمان هایپرترمیا هستیم.
در هایپرترمیای تمام بدن، دمای سیستمی برای یک ساعت در oC 42 باقی میماند. علاوه بر این که این روش با عوارض سیستمی و موضعی همراه است و میزان کارایی آن نیز کاملاً مشخص نیست، بایستی توجه داشت که تمامی سلولهای سالم نیز تیمار مشابه را دارند و ممکن است مقدار بیشتری از داروهای کشنده شیمی درمانی را دریافت کنند که منجر به ناکارآمدی درمان شود.
هایپرترمیای منطقهای و ناحیهای دارای عملکرد بهتری نسبت به هایپرترمیای تمام بدن است و دارای عوارض جانبی قابل قبولتری نیز هست. در بعضی از اندیکاسیونها مانند سرطانهای سر و گردن، استفاده از یک برنامه رادیوتراپی به همراه هایپرترمیای منطقهای و ناحیهای دارای اثربخشی بالا است. مطالعات چندگانه نیز نشان دادهاند که این نوع از درمانها تنها برای تومورها و زخمهای کوچک کاربرد دارد.
به هر صورت عدم توزیع حرارت در تمامی سلولهای توموری و نیز تیمار حرارتی گریپذیر سلولهای سالم، چالشی است که انواع روشهای هایپرترمیا منطقهای و ناحیهای با آن مواجه است. علاوه بر این موارد، نیاز به کنترل دقیق حرارت و شرایط فیزیولوژیک بیمار در درمانهای هایپرترمیا مانع بزرگی برای گسترش بیشتر این روشها است.
با معرفی نانوساختارها در سالهای اخیر و توانایی آنها در تولید حرارت متمرکز در ناحیه خاص هایپرترمیای ناحیهای (Local) و نیز توانایی آنها در تجمع به صورت اختصاصی در سلولهای سرطانی، به نظر میرسد این مشکلات قابل حل باشند. از جمله روشهای پیشرو در نانوفناوری برای هایپرترمیا میتوان به فتوترمالتراپی (نورگرما درمانی) با نانوساختارهای طلا و هایپرترمیای مغناطیسی با نانوساختارهای مغناطیسی اشاره کرد، که در مقالات بعدی به این مباحث پرداخته میشود.
4- نتیجهگیری
هایپرترمیا هماینک مزایای قابل قبولی برای درمان بیماران سرطانی فراهم آورده است، فهم بهتر از آرایش اپلیکاتورها در پروسههای درمانی، طراحی اپلیکاتورهای بهتر و تکنولوژیهای جدیدتر برای درمان تومورهای عمقیتر ضروری به نظر میرسد. بینش صحیح نسبت به مکانیسمهای مولکولی نیز میتواند منجر به طراحی درمانهای مرتبط با هایپرترمیا مانند ژنرسانی با نانومواد حساس به دما یا دارورسانی با نانومواد حساس به دما و ترکیب روشهای مختلف درمان شود.
مسلماً با ورود نانوفناوری و غلبه بر محدودیتهای فعلی این روش از جمله عدم تمرکز دما در نواحی خاص، عدم کنترل صحیح دما، عدم دسترسی به تومورهای عمقی و عوارض جانبی ناشی از گرم شدن سلولها و بافتهای سالم، این نوع از درمان سرطان سهم بسیار بیشتری در آینده روشهای درمان سرطان دارد.
منابـــع و مراجــــع
1. Wust P, Hildebrandt B, Sreenivasa G, Rau B, Gellermann J, Riess H, et al. Hyperthermia in combined treatment of cancer. The lancet oncology. 2002;3(8):487-97.
2. Glazer ES, Curley SA. The ongoing history of thermal therapy for cancer. Surgical oncology clinics of North America. 2011;20(2):229-35.
3. Paula IP Soares, Isabel MM Ferreira, Rui AGBN Igreja, Carlos MM Novo, Joao PMR Borges; Application of hyperthermia for cancer treatment: recent patents review. Recent patents on anti-cancer drug discovery. 2012;7:64-73.
درمان فتودینامیک (PDT) درمانی است که از دارویی به نام داروی حساس به نور و یا عامل حساسکننده به نور و نوع خاصی از نور استفاده میکنند.
هنگامی که عامل حساس به نور در معرض طول موج مشخصی از نور قرار میگیرد، تولید نوعی اکسیژن میکند که سلولهای موردنظر مجاور را از بین میبرد.
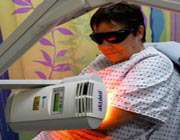
تقریبا همه کودکان یک بار چراغ قوه ای را روشن کرده و دست خود را روی نور آن قرار داده اند و نور قرمزی را که لای انگشتشان می گذرد، دیده اند. این رنگ قرمز تنها به خاطر قرمزی خون نیست بلکه مانند رنگ آبی آسمان، این رنگ قرمز ناشی از مقدار نوری است که بوسیله یک شیء پراکنده می شود و بستگی به طول موج نور پراکنده دارد. نور با طول موج های بلند عملا می تواند از بافت زنده عبور کند بدون آنکه پراکندگی اضافی اتفاق بیافتد، بنابراین می توان از آن برای تاثیرگذاری بر فرایندهای داخل بدن سود جست.
در واقع هر داروی حساس به نور را نوری با طول موج مشخصی فعال میکند. این طول موج تعیین میکند که نور تا چه فاصلهای میتواند به داخل بدن عبور کند. بنابراین، پزشکان از داروی حساس به نور و طول موج نور برای درمان سلولهای سرطانی در بخشهای مختلف بدن توسط PDT استفاده میکنند.
در درمان فتودینامیکی، یک ذره درون بدن قرار داده می شود و از خارج بر آن نور می تابانند. این نور می تواند ناشی از لیزر یا لامپ باشد. ذره این نور را جذب می کند و بعد از آن ممکن است چند اتفاق بیفتد. اگر ذره صرفا یک نانونقطهی فی باشد،انرژی نور این نقطه را گرم می کند بنابراین هر بافتی را در مجاورت آن گرم می کند. این عمل را می توان برای نقطه های مولکولی خاصی نیز به کاربرد و مولکول های اکسیژن پرانرژی تولید کرد. مولکول های اکسیژن بسیار واکنش پذیرند و با اکثر مولکول های آلی مجاورشان، ازجمله تومورهای بدخیم واکنش شیمیایی صورت می دهند، بنابراین آن ها را تخریب می کنند. این ایده های درمانی را درمان فتودینامیکی می گویند زیرا نه تنها به وسیله ی نور(فوتون) صورت می گیرند بلکه به دینامیک حالت برانگیخته مولکول ها یا نقطه های درگیر هم وابسته اند.
اساس درمان فتودینامیکی بر یک روند چند مرحله ای استوار است. در مرحله اول یک ترکیب حساسگر نوری که در محیط تاریک فاقد سمیت می باشد، به صورت سیستمیک یا موضعی و در شرایط دور از نور تجویز می شود. بعد از اینکه نسبت ترکیب حساسگر نوری در بافت هدف مورد درمان به مقدار مناسب رسید، دوز مشخصی از نور که با دقت تنظیم شده است برای مدت زمان خاصی که بستگی به مقدار انرژی لازم برای فعال کردن ترکیب حساسگر نوری دارد، مستقیماً روی بافت مبتلا تابانیده می شود. مراقبت لازم برای حفظ انرژی در یک سطح ایمن برای بافت های سالم اطراف صورت می گیرد.
فعال سازی ترکیب حساسگر نوری ناشی از واکنش های فتوشیمیایی است که عوامل سمی کشنده ای را تولید می کنند. نظیر نمونه هایی از اکسیژن واکنش دهنده با سلو لهای بافت. این رادیکال های سمی مبتنی بر تجمع طولانی ترکیب PDT باعث مرگ سلولی و تخریب بافتی می شوند. کاربرد موفق حساسگر نوری در سلولهای بیمار و خروج سریع از سلول های بافت طبیعی می باشد.
برای بعضی از تومورها، درمان فتودینامیک به کوچک شدن تومور قبل از برداشتن، یا از بین رفتن تومور و تا حد زیادی به کاهش شانس عود تومور کمک کند
هم منابع نوری لیزری و هم منابع نور غیر لیزری در دسترس هستند. برای PDT لیزرهای قدیمی تر، نظیر لیزر آرگون، لیزر Nd:YAG و لیزر بخار طلا در حال حاضر با لیزرهای دیود جامدی که کوچکتر و ارزان قیمت تر هستند جایگزین شده اند. نورهای غیر لیزری، شامل لامپ های قوس گزنون یا هالوژن فیلتر شده، لوله های فلورسانس نور آبی و ردیف های دیودی منتشر کننده برای درمان نواحی بزرگی از پوست کاربرددارند.
مزایای منابع نوری غیر همدوس به این صورت است:
- به علت سطح تابش وسیع در درمان ضایعات پوستی بزرگ کاربرد دارند.
- هزینه پایین و سهولت دسترسی
- ترکیبات حساسگر نوری مختلف با جذب مختلف می تواند بکار رود.

درمان فتودینامیک به مانند جراحی یا پرتودرمانی و شیمی درمانی می تواند در درمان بعضی از سرطان ها و یا ضایعات پیش سرطانی به کار رود ولی مطالعات و تجربیات بر آن است که این نوع درمان آسیب به بافت سالم را کاهش می دهد.
1. این روش سریع عمل کرده و بافت هدف را بهتر تحت تاثیر قرار می دهد.
2. اثرات سمی درمان فتودینامیک بسیار کم است. در واقع در این روش عوارض آزاردهنده شیمی درمانی یا رادیوتراپی مانند ریزش مو، توکسیسیته کلیوی و قلبی، اختلالات پوستی، خونریزی های رحمی، شوک و غیره وجود ندارد .
3. درمان فتودینامیک یک منطقه هدف را از بافت بیمار انتخاب می کند و بافت سالم اطراف آسیب جزئی بسیار کمی می بیند. تاثیر این انتخاب از بسیاری از درمان های دشوار دیگر برای رسیدن به درمان بهتر است.
4. نسبت به روش های دیگر درمانی، خاصیت تهاجمی کمتری دارد.
5. دراین روش درمان می تواند تکرار شود.
6. درمان فتودینامیک در تسکین درد موثر است و باعث بهبود کیفیت زندگی و طولانی شدن زمان زندگی در بیماران می شود و از آن به عنوان درمان تسکین بخش یاد می کنند.
7. برای بعضی از تومورها، درمان فتودینامیک به کوچک شدن تومور قبل از برداشتن، یا از بین رفتن تومور و تا حد زیادی به کاهش شانس عود تومور کمک کند.
4
8. این درمان می تواند برای محافظت از ظاهر و عملکرد اندام های حیاتی موثر باشد و شکل عضو آسیب دیده و عملکرد فیزیولوژیک آن راحفظ کند.
درباره این سایت